- Показания для операции
- Суть метода
- Противопоказания
- Суть операции
- Подготовка к процедуре
- Абляция паром
- Процедура
- Сильные стороны
- Слабые стороны
- Радиочастотная абляция (РЧА) и лазерная эндовазальная коагуляция (ЭВЛК)
- Рчо или эвло. часть 2
- Радиочастотная абляция сердца (РЧА): техника, отзывы и стоимость
- Показания и противопоказания
- Техника процедуры
- Осложнения после выполнения
- Восстановление после вмешательства
- Отзывы о радиочастотной абляции
- Стоимость операции РЧА
- Жизнь после абляции
- Выводы
- Внутривенные тепловые абляции при варикозном расширении вен: сильные и слабые стороны
- Внутривенная лазерная абляция
- Процедура
- Сильные стороны
- Слабые стороны
- Радиочастотная абляция за рубежом: современное лечение сердечно-сосудистых и онкологических заболеваний
- Стоимость радиочастотной абляции за рубежом
- Показания к процедуре
- Виды абляции: особенности выполнения процедуры
- Преимущества проведения радиочастотной абляции за границей
- Абляция сердца — один из методов лечения аритмии
- История
- Суть метода
- Показания для проведения абляции сердца
- Противопоказания проведения процедуры
- Подготовка к проведению операции
- Методика проведения
- Радиочастотная катетерная абляция сердца
- Преимущества РЧА
- Торакоскопическая абляция
- Лазерная абляция
- Как протекает послеоперационный период?
- Осложнения
- Образ жизни и прогноз после операции
- Заключение
Разнообразные нарушения ритма сердца довольно распространены. Существуют различные методики их купирования и лечения. К ним относятся целый ряд медикаментозных средств, вводимых в организм перорально и с помощью инъекций, специальные гимнастики. Но не всем эти способы помогают.
Большим прорывом в кардиологии явилась операция на сердце РЧА. Это современный метод, позволивший лечить аритмии без открытого доступа, сложного наркоза и серьёзной реабилитации.
Показания для операции
Основными показаниями для проведения радиочастотной катетерной абляции являются нарушения ритма по типу тахикардии или тахиаритмии. К ним относятся:
-
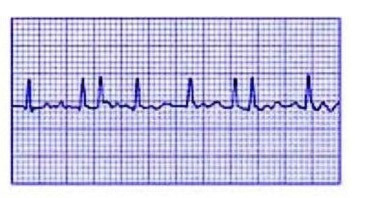
мерцательная аритмия
Мерцательная аритмия – нарушение ритма, при котором мышечные волокна предсердий сокращаются по отдельности, изолированно друг от друга, а не синхронно, как при нормальном ритме. При этом создается механизм циркуляции импульса, и возникает патологический очаг возбуждения в предсердиях. Это возбуждение распространяется на желудочки, которые начинают также часто сокращаться, что вызывает ухудшение общего состояния пациента. Частота сердечных сокращений при этом достигает 100 – 150 ударов в минуту, иногда более. - Желудочковая тахикардия – частое сокращение желудочков, опасное тем, что быстро, еще до оказания помощи, может развиться фибрилляция желудочков и остановка сердца (асистолия).
- Наджелудочковые тахикардии.
- ВПВ – синдром – заболевание, обусловленное врожденными нарушениями в проводящей системе сердца, в результате чего сердечная мышца предрасположена к опасным пароксизмальным тахикардиям.
- Хроническая сердечная недостаточность и кардиомегалия (расширение полостей сердца), вследствие чего возникают нарушения ритма сердца.
Это интересно: Как повысить уровень эстрогена: это важно знать
Суть метода
Радиочасто́тная кате́терная абляция (РЧА) была внедрена в начале 1980-х годов и стала методом выбора для лечения аритмий (Синдрома WPW, Мерцательных аритмий). Радиочастотная катетерная абляция заменила многие хирургические операции на открытом сердце при лечении ряда видов аритмий и стала признанной альтернативой лекарственной терапии.
Противопоказания
Несмотря на доступность и малую травматичность метода, он имеет свои противопоказания. Так, метод РЧА не может быть применен, если у пациента наблюдаются следующие заболевания:
Суть операции
Операция обычно проводятся под местной анестезией. Пациенту пунктируют (прокалывают) бедренную вену либо артерию (зависит от отделов сердца на которых планируется вмешательство), подключичную вену.
Это совершенно безболезненно, так как места пункций обрабатываются анестетиком. Через эти проколы с помощью специальных трубочек (интродьюсеров) под рентгеноскопическим контролем вводят электроды в полость сердца.
Операцию может проводить врач-хирург и несколько ассистентов.
Первым этапом выполняют электрофизиологическое исследование (ЭФИ) сердца для обнаружения аритмогенных зон (дополнительных предсердно-желудочковых соединений, эктопии и т.п.). В процессе ЭФИ сердца электродов катетеров регистрируется внутрисердечная кардиограмма, которая передается на монитор компьютера, проводятся специальные тесты на провоцирование аритмий.
При этом пациент может ощущать дискомфорт в грудной клетке, сердцебиения, небольшую болезненность.
Бояться перебоев сердца, секундных остановок, ускорения или замедления ритма в этот момент не стоит, так как с помощью электрических з импульсов, подаваемых непосредственно в сердце, врач полностью контролирует сердцебиение, провоцируя приступ тахикардии или прекращая его во время поиска аритмогенных участков.
При манипуляции катетером врачу требуется визуализация его положения в сердце по отношению к другим структурам. Ранее хирургам был доступен только рентгеноскопический метод визуализации катетеров.
Проблематичность ориентации катетера с использованием одно- или двухмерного изображения, получаемого при флюороскопии (рентгеноскопии) с применением традиционных технологий картирования представляют трудности для абляции ряда форм предсердных и желудочковых аритмий.
Основным ограничением ныне существующих методов картирования является невозможность точного сопоставления данных интракардиальных электрограмм и пространственной анатомической ориентации катетера в режиме реального времени.
Определение пространственного расположения зон сердца, из которых ведется регистрация электрограмм, страдает большой погрешностью и связана с большой дозой рентгеновского облучения, как пациента, так и медперсонала.
Длительная лучевая экспозиция является фактором риска развития «радиационных» осложнений в отдаленном послеоперационном периоде (рентгеновское излучение является ионизирующим).
Современные технологии электроанатомического картирования, которые объединяют анатомическую и электрофизиологическую информацию, позволяют хирургам создать трехмерную карту интересующей камеры сердца.
Возможность комбинации трехмерной анатомической реконструкции камер сердца с изучением их электрической активности позволяет оценить роль тех или иных анатомических структур в генезе аритмий — это принципиально важно при эффективном проведении процедур катетерной абляции. Возможность управления катетером без помощи рентгена значительно уменьшает время рентгеновского облучения и общее время процедуры.
В данное время в клинической практике широко используются несколько электрофизиологических нефлюороскопических навигационных систем:
- CARTO 3 (Biosense Webster, Израиль)
- Ensite Precision (St. Jude Medical, США)
- Rhythmia (Boston Scientific, США)
Как только врач определился с аритмогенной зоной, на неё воздействуют радиочастотной энергией с помощью «лечебного» абляционного катетера. После чего в обязательном порядке (примерно через 20 минут) проводят еще раз ЭФИ для оценки эффективности воздействия. Если электрофизиологические показатели удовлетворяют врача, то операцию заканчивают. Удаляют катетеры.
На места пункций накладывают гемостатические (давящие) повязки. Пациенту рекомендуют строгий постельный режим (после окончания операции пролежать на спине, не сгибая ноги в коленях, 12 часов). Это необходимо для предотвращения кровотечений из мест проколов и обеспечения быстрого заживления. Через 12 часов (по решению врача) уже разрешается вставать с кровати.
Подготовка к процедуре
Госпитализация в стационар, где будет проводиться абляция, осуществляется в плановом порядке. Для этого пациент должен быть максимально обследован в поликлинике по месту жительства лечащим аритмологом, а также ему необходимо получить консультацию кардиохирурга.
Перечень обследования перед операцией включает в себя:
- Общие анализы крови и мочи,
- Анализ свертывающей системы крови – МНО, протромбиновое время, протромбиновый индекс, АЧТВ, время свертывания крови (ВСК),
- УЗИ сердца (эхокардиоскопия),
- ЭКГ, а при необходимости мониторирование ЭКГ по Холтеру (оценка сердечного ритма по ЭКГ за сутки),
- ЧПЭФИ – чрезпищеводное электрофизиологическое исследование – может понадобиться в том случае, если врачу необходимо точнее установить локализацию источника патологического возбуждения, а также если нарушения ритма по ЭКГ не регистрируются, хотя у пациента сохраняются жалобы на приступообразное учащенное сердцебиение,
- Пациентам с ишемией миокарда может быть показано проведение коронароангиографии (КАГ) перед операцией,
- Исключение очагов хронической инфекции – консультация стоматолога и ЛОР-врача, а также уролога для мужчин и гинеколога для женщин – как и перед любой операцией,
- Исследование крови на ВИЧ, вирусные гепатиты и сифилис.
После того, как пациент запланирован на операцию, он должен госпитализироваться в стационар за два-три дня до назначенной даты. За сутки до операции следует отказаться от приема антиаритмических или иных препаратов, могущих оказывать влияние на сердечный ритм, но только по согласованию с лечащим врачом.
Накануне операции вечером пациент может позволить себе легкий ужин, а вот завтрака утром быть не должно.
Больному важно сохранять позитивный настрой, ведь успех вмешательства и послеоперационного периода во многом зависит и от психологической обстановки вокруг пациента.
Это интересно: Как распознать геморрой или полипы?
Абляция паром
Процедура
Внутривенная абляции паром (EVSA) является новым методом термической абляции вен, принцип которой заключается в нагревании венозной структуры паром до максимальной температуры 120°С. Процедура очень похожа на EVLA и может быть выполнена при местной анестезии в амбулаторных условиях. Вена прокалывается иглой или канюлей под ультразвуковым контролем.
БПВ обычно прокалывают чуть выше колена, потому что в этом месте более легкий доступ и риск повреждения нерва наиболее низкий. МПВ обычно прокалывается в дистальной трети голени, в зависимости от диаметра вен и степени рефлюкса.
После прокола вены, катетер (диаметр 1,2 мм) пропускают через полую иглу в вену и по нему пускают в пораженную вену пар (hyperheated steam).
Сильные стороны
Две особенности отличают EVSA от других тепловых методов – процедура выполняется с очень небольшим объемом стерильной воды (примерно 2 мл на обрабатываемую вены) и температура относительно постоянна, с максимумом 120°С. Процедура легка, практически безболезненна и максимально безопасна.
Преимущество процедуры EVSA ещё и в том, что паровой катетер очень гибкий, диаметр его 1,2 мм, что почти на 50% меньше, чем диаметр катетера, используемого для РЧА (2,33 мм). Гибкость парового катетера может способствовать размещению его в более извилистых сосудах и перфорированных венах.
Пар выходит из двух небольших участков на кончике катетера, позволяя обработку любого отрезка вены. Пар выпускается под давлением и рассеивается на расстоянии не менее 2 см. Это может быть дополнительным преимуществом в лечении коротких перфорированных вен и коротких сегментов извилистых притоков.
Использование пара уменьшает риск образования эмболов.
Слабые стороны
Основным ограничением использования паровой абляции является отсутствие исследований. Всего три доклада по паровой абляции были опубликованы на сегодняшний день.
Радиочастотная абляция (РЧА) и лазерная эндовазальная коагуляция (ЭВЛК)
Радиочастотная абляция (РЧА) и лазерная эндовазальная коагуляция (ЭВЛК)

Современная медицина стремится, чтобы любое хирургическое вмешательство было выполнено наиболее щадящим для пациента способом.
Этим критериям соответствуют радиочастотная абляция (РЧА) и эндовенозная лазерная коагуляция (ЭВЛК). Сегодня данные операции проводятся в большинстве современных медицинских центров. Обе технологии схожи, обе эффективны.
Однако, каковы же отличия, в чем преимущества и недостатки этих методов лечения варикозной болезни?
Как было сказано выше, оба метода очень похожи. Техника выполнения обеих процедур на большинстве этапов одинакова.
Через небольшой прокол в просвет вены вводиться либо лазерный световод (ЭВЛК) или радиочастотный катетер (РЧА).
Затем выполняется инфильтрационная (местная) тумесцентная анестезия – вокруг вены создается «водная подушка», после чего выполняется процедура. После завершении обеих процедур надевается компрессионный трикотаж.
Схожесть обеих процедур заключается также и в том, что облитерация вены, как при ЭВЛК, так и при РЧА происходит за счет тепловой энергии. Поэтому обе технологии объединяют в общую группу методов эндовенозной термооблитерации варикозно расширенных вен.
Отличия методов РЧА и ЭВЛК
Одно из основных отличий этих двух методов – это режим теплового воздействия на стенку варикозной вены. При лазерной коагуляции происходит кратковременное воздействие высоких температур (~800 С), а при РЧА — относительно продолжительное воздействие низкой (120 С) температуры. В обоих случаях происходит закрытие (облитерация) вены.
Как работает лазер (ЭВЛК)
Световое излучение по-разному поглощается различными тканями. При воздействии лазера на биологические ткани выделяется большое количество тепла, что приводит к быстрому испарению жидкости с образованием пузырьков газа, в результате активируется свертывающая система крови и в просвете вены формируется тромб.
Это называется тромботическая окклюзия вены — основной механизм закрытия вены при ЭВЛК. Именно из-за активации свертывающей системы крови, после процедуры ЭВЛК необходимы мероприятия по профилактике тромбоэмболических осложнений. Важно отметить, что образование тромба в просвете вены препятствует ее сокращению.
Это также влияет на длительность реабилитационного периода.
Что происходит во время радиочастотной абляции (РЧА)
Радиочастотная абляция отличается значительно меньшим по интенсивностино, но более продолжительным тепловым воздействием. Активации свертывающей системы не происходит, что не приводит к образованию тромба в просвете вены. Воздействие направлено на белок – Коллаген II типа, выполняющего каркасную функцию венозной стенки.
Вследствие тепловой денатурации этого белка, происходит утолщение и сокращение стенки вены. Это основной механизмом закрытия вены при РЧА. При этом отсутствуют грубые повреждения целостности венозной стенки и окружающих тканей.
Метод РЧА нередко называют “безболевым”, так как после процедуры не требуются обезболивающие препараты.
Уникальная конструкция катетера Closure Fast
Принципиальное отличие метода РЧА заключается в том, что все процессы преобразования радиочастотного поля в тепловую энергию происходят внутри самого катетера.
При проведении ЭВЛК, тепловое лазерное излучение воздействует непосредственно на кровь, содержащуюся в просвете вены, на ее стенку и на окружающие ткани. Световое излучение по-разному поглощается тканями, при этом происходят очень сложные, неконтролируемые процессы, приводящие к выделению большого количества тепловой энергии.
Катетер для радиочастотной абляции последнего поколения Closure Fast, заключен в термооболочку, поэтому процесс перехода энергии радиочастотного поля в тепло происходит не в тканях организма, а внутри самого катетера.
Благодаря такой конструкции катетера, на венозную стенку производится полностью контролируемое, дозированное тепловое воздействие.
Радиочастотный катетер Closure Fast снабжен термодатчиком, имеющим обратную связь с аппаратом, который в режиме реального времени передает информацию о температуре венозной стенки, что позволяет в автоматическом режиме производить коррекцию.
Принцип обратной связи
Путем многочисленных операций установлено, что оптимальным режимом воздействия является нагревание стенки вены до 120º С в течение 20 с.
Равномерно обработать вену на всем протяжении можно только путем постоянной подстройки параметров: мощности и продолжительности воздействия, кроме того, необходим постоянный контроль температуры именно в месте воздействия на вену.
Настройка всех параметров при выполнении РЧО происходит автоматически в режиме реального времени. Принцип обратной связи у радиочастотного аппарата VNUS осуществляется через рабочую часть радиочастотного катетера, снабженную температурным датчиком.
Информация о температуре в просвете вены передается анализатору и аппарат автоматически регулирует мощность, что позволяет избежать избыточного воздействия и травматизации окружающих тканей.
При проведении процедуры ЭВЛК контроль параметров воздействия на вену усовершенствована за счет применения роботизированных комплексов, которые являются устройствами для механической экстракции (подтягивания) лазерного световода.
Такое приспособление позволяет дозировать продолжительность лазерного воздействия, без обратной связи с аппаратом. Процессы, происходящих в зоне обработки лазером, можно оценивать на основании данных УЗИ.
Оперирующий хирург может вручную регулировать мощность генератора, изменить скорость извлечения лазерного световода, ориентируясь на свои субъективные представления.
Таким образом “человеческий” фактор полностью не исключен.
Рчо или эвло. часть 2
Что лучше – лазерная или радиочастотная облитерация? Правда ли, что лазер более надежен? Как выбрать наилучший метод?
Недавно я уже касался этой темы и не очень то собирался к ней возвращаться: http://ilyukhin.info/articles/modificirovannaja_rcho_radiochastotnaja_obliteracija
Но на сайт поступил вопрос:

- Обсуждения именно этих аспектов эндовенозной термооблитерации в первой моей заметке не было, так что я решил продолжить тему.
- Итак.
- Здравствуйте, Лидия!
Конечно, хотелось бы увидеть исходный текст и понять, есть ли в нем ссылки ли на какие-то конкретные данные – мало ли, кто что в интернете напишет и с какой целью. Но вопрос интересный, давайте попробуем немного разобраться.
1. ЭВЛО и РЧО равны.
На сегодняшний день нет оснований считать ЭВЛО (лазер) лучше чем РЧО (радиочастотная облитерация). И наоборот – нет оснований считать РЧО лучше чем ЭВЛО.
В рекомендациях профессиональных сообществ – как у нас в стране, так и за рубежом – нет деления на лазерную и радиочастотную облитерацию. Они описываются одной группой под обозначением «термооблитерация» или “термическая абляция”.
Это обусловлено именно тем, что достоверных различий между ними ни по одному важному параметру на сегодняшний день нет.
Чтобы не быть голословным, приведу свой перевод рекомендаций последних лет от трех самых уважаемых в мире флебологических (сосудистых) профессиональных сообществ по поводу методов термооблитерации:

Как видите, никаких предпочтений тому или иному методу не отдается. Как только появятся убедительные научные данные о преимуществах какого-то метода – это немедленно будет опубликовано и станет доступным широкой общественности.
А вот более подробно из Management of Chronic Venous Disease Clinical Practice Guidelines of the European Society for Vascular Surgery (ESVS). Это наисвежайшие, наиактуальнейшие рекомендации Европейского общества сосудистой хирургии этого года 2015.
RFA versus EVLA. EVLA and RFA have the same occlusion rates, but patients treated with RFA have less post- operative pain and bruising. This can result in an equal or faster return to normal activities.
In trials comparing EVLA and RFA, however, the ClosureFast cath- eter was compared with lower wavelength lasers using a bare fibre.
No trials have been published comparing the use of ClosureFast with higher wavelength lasers and new fibre tip design.
Переведу:
РЧО в сравнении с ЭВЛО. ЭВЛО и РЧО обеспечивают схожую частоту окклюзии (закрытия) вены, но боль и синяки после РЧО выражены в меньшей степени.
Это приводит к более быстрому возвращению к нормальной повседневной активности после РЧО. Однако эти данные основаны на сравнении РЧО катетером ClosureFAST с лазерами короткой длиной волны и «торцевыми» световодами.
Исследований по сравнению РЧО и лазеров новой, большей длины волны на новых, радиальных световодах нет.
Понимаете? Нет сравнительных исследований! Те, кто пытается манипулировать пациентом часто немного искажают информацию. Для этого берется какое-то исследование только по лазеру и только по РЧО. В первом видим более эффективное «закрытие» вены, во втором чуть менее.
Вуаля – лазер лучше. Но так сравнивать методы (в разных исследованиях) нельзя. А вдруг случайно в первом исследовании в среднем вены были намного меньше в диаметре. Или доктора были опытнее.
Или вены «переваривали», а болели там ноги или нет после операции – никто и не регистрировал. И так далее. Корректно два метода должны быть сравнены в одном (!) рандомизированном контролируемом исследовании.
Если таковых нет – громкие заявления что лучше, а что хуже целиком ложатся на совесть говорящего, но к фактическим данным отношения не имеют.
Еще один момент. Для РЧО, например, есть исследования, показавшие, что эта методика на венах диаметром больше сантиметра работает не менее эффективно, чем на венах меньше сантиметра. А для лазера таких исследований нет.
Ну нет – и все тут! Да, мы можем заваривать крупные вены, но у нас нет четкого понимания насколько воспроизводим такой результат и насколько это безопасно. Поэтому с формальной точки зрения для вен больше сантиметра – РЧО предпочтительней.
Но это только формально, и заявлять такое без учета множества деталей с моей стороны было бы совершенно неверно.
На закуску еще информация по данному вопросу. Опубликована пара случаев поломки колбы радиального волокна во время процедуры. Надо сказать, событие неприятное и потенциально опасное.
В действительности таких случаев существенно больше – большинство врачей публикациями своих случаев не занимается, особенно если речь идет об осложнении.
Но такие риски зачастую не обсуждаются с пациентом и не учитываются в сравнении методов.
Совершенно поразительно, на мой взгляд, как во флебологии продвигаются новые технологии и усовершенствования.
Они сначала появляются в клинической практике, и только потом набирается массив информации по их безопасности и эффективности! То есть сначала лечим, а потом выясняем, хорошим ли методом лечим. И это в первую очередь в западной медицине, где с этим делом как-то должно быть поприличнее.
На наших глазах «водные» лазеры вдруг появились и полезли на медицинский рынок как грибы после дождя. А все исследования с обоснованием новой длины волны появились постфактум, да еще и хромают на обе ноги в плане доказательств преимуществ.
Так же влезли на рынок РЧО катетеры новой генерации (ClosureFAST) в 2007 году, так же появились радиальные световоды а сейчас мы видим попытки продвижения «двухкольцевых» световодов (2ring). Все это большие деньги, бизнес, и ко многим вещам нужно относиться критично.
Итак, еще раз повторю: ЭВЛО и РЧО по большому счету равны. Даже то, как делается тумесцентная анестезия, скорее всего намного сильнее влияет на результат операции, чем то, был ли это лазер или РЧО. Иной специалист сделает классическую флебэктомию деликатнее, чем некоторые делают эндовенозные операции. Выбирать нужно не метод, выбирать нужно врача.
2. Перфорантные вены
на сегодняшний день признаются значимыми только в зоне трофических расстройств, и то, если они достаточно большого диаметра и по ним регистрируется значимый рефлюкс. Это встречается не часто. Обработать такие перфоранты можно различными методами, и выбор оптимального метода зависит от целого ряда факторов.
В идеале этот момент обсуждается с врачом на консультации, когда составляется план лечения. Я предпочитаю «закрывать» перфоранты лазером даже если основной этап выполняю с помощью РЧО (это не влияет на стоимость лечения).
Но в РЧО для перфорантных вен есть специальное приспособление, и заявление про «невозможность обрабатывать перфорантные вены» – это эдакий легкий обман, обычно с маркетинговой целью.
Радиочастотная абляция сердца (РЧА): техника, отзывы и стоимость
Термин «абляция» происходит от латинского ablatio и обозначает процесс испарения вещества с поверхности твердого тела под воздействием излучений и обтекающего потока горячего газа.
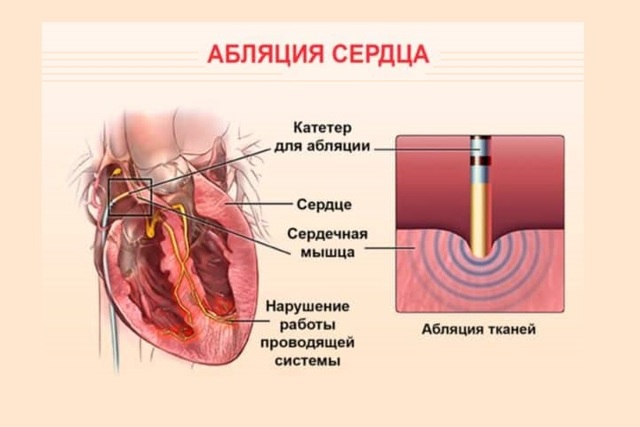
Катетерная абляция сердца заключается в использовании переменного тока радиочастотной энергии мощностью от 300 до 750 кГц. Под его воздействием происходит разрушение определенных участков сердца. Ресурс для него – стандартный электрический генератор, производящий немодулированный биполярный ток установленной частоты.
Энергия действует между активным концом катетера, подводимого к необходимой точке миокарда, и наружным адгезивным электродом, располагающимся на левой половине грудной клетки или пояснице. Деструкция ткани происходит путем ее прижигания. Таким образом некротизированный участок утрачивает возможность генерировать импульсы.
Показания и противопоказания
Радиочастотную катетерную абляцию применяют в тех случаях, когда пациент не может или не желает длительно принимать антиаритмические препараты, либо же медикаментозная терапия не приносит положительного эффекта. Показания – такие нарушения сердечного ритма:
- мономорфная желудочковая тахикардия (устойчивая и эпизодическая);
- фибрилляция и трепетание предсердий с высокой частотой сокращений;
- желудочковая экстрасистолия;
- синоатриальная и АВ-узловая реципрокная тахикардия;
- предсердная эктопия;
- синдром Вольфа-Паркинсона-Вайта (ВПВ).
Метод максимально безопасен, с небольшим количеством абсолютных противопоказаний. К ним относятся:
- выраженная почечная недостаточность;
- электролитные нарушения;
- нарушения свертываемости крови;
- высокое артериальное давление;
- значительное сужение отверстия митрального клапана;
- гиперчувствительность к контрастному веществу;
- острые инфекционные заболевания и высокая температура тела;
- первые дни острого инфаркта миокарда;
- декомпенсация сердечной недостаточности.
Малоэффективной считают абляцию при аритмогенной дисплазии правого желудочка, дилатационной кардиомиопатии.
Однако каждое состояние индивидуально, и решение о целесообразности, соотношении пользы и вреда процедуры принимает доктор, тщательно изучив анамнез и результаты обследования пациента.
Техника процедуры
Радиочастотная абляция сердца предусматривает обязательное электрофизиологическое исследование (ЭФИ). Его делают в условиях операционной специализированного центра или обустроенного кардиодиспансера. Вмешательство не требует наркоза, поскольку процедура малоинвазивная и не предвидит разрезов или выраженных болезненных ощущений.
Пациента седируют, обрабатывают нужные участки тела. Затем через кожу пунктируют бедренную, подключичную или яремную вену. Иногда используют бедренную или лучевую артерию. Вводят проводник и катетер такой длины, чтобы достигнуть необходимой камеры сердца.
После попадания электрода в нужное место и подключения к специальному устройству, подают электрические разряды, которые стимулируют внутрисердечные сигналы. Компьютер оценивает и выводит на экран ответ сердца на раздражитель. Таким образом доктор распознает очаги эктопического возбуждения (те участки миокарда, которые запускают аритмию или тахикардию).
Во время ЭФИ пациент ощущает неприятное покалывание, приступы сердцебиения, замирания или кувырков. Однако не стоит переживать, ведь это ответ на стимуляцию.
Когда проблемный очаг найден, делают собственно радиочастотную абляцию. На пораженную зону воздействуют потоком высокочастотной энергии. Затем повторно делают ЭФИ с целью оценки эффективности лечения. При положительном результате операцию завершают, пациента переводят в палату для дальнейшего наблюдения.
Как проходит операция, смотрите в видео ниже.
Осложнения после выполнения
Как и любое вмешательство в организм, послеоперационный период и отдаленные последствия характеризуются рядом осложнений. В основном они обусловлены травматизмом прилегающих органов и тканей.
Рассмотрим некоторые из них:
Восстановление после вмешательства
Реабилитация после РЧА сердца начинается сразу при переводе больного в палату общего профиля.
Первые шесть-восемь часов показан постельный режим; нельзя сгибать ногу, где артерию использовали для введения электрода. На место прокола накладывают давящую повязку.
Эти меры направлены на предотвращение развития кровоподтека на бедре. Вода и умеренный прием легкой пищи разрешены на следующие сутки после процедуры.
Иногда происходит повторный срыв ритма, что не стоит расценивать как неэффективность операции. Сердцу необходимо восстановиться, пораженным участкам зарубцеваться. С целью удержания правильного ритма в ранний послеоперационный период назначают антиаритмические препараты. В стационаре начинают прием антикоагулянтных средств для предотвращения образования тромбов.
После выписки реабилитацию продолжают в домашних условиях. Первые пару дней рекомендовано беречь себя от простуд, не заниматься спортом, побольше отдыхать.
Через три месяца оценивают результат РЧА и определяют дальнейшую тактику. Доктор отменяет антиаритмики, антикоагулянты (при показаниях терапию продлевают до года и более). В будущем каких-либо ограничений нет, человек возвращается к работе и повседневной жизни.
Отзывы о радиочастотной абляции
Отзывы о прижигании сердца при аритмии в основном положительные и у кардиологов, и пациентов, что подтверждает эффективность метода. Однако помнят: РЧА подходит только для определенных патологий нарушения ритма, а это – залог успешности ее проведения. Большинство процедур заканчиваются позитивным результатом и существенно увеличивают длительность и качество жизни больного.
Стоимость операции РЧА
Стоимость прижигания при лечении аритмии сердца зависит от учреждения, в котором его делают.
Если пациент обращается в профильный исследовательский институт, всегда можно получить чек на меньшую сумму, чем в частной клинике.
В зависимости от условий, оплачивают только стоимость расходных материалов и препаратов, или, став в очередь по государственной программе, ждут и получают медицинскую помощь бесплатно.
На сегодня цена непосредственно операции колеблется от 20000 до 900000 рублей в зависимости от города, клиники и курса валюты. К сумме добавляют предоперационный пакет анализов и пребывание в стационаре, если учреждение частное.
Жизнь после абляции
После абляции пораженных очагов или устья легочных вен рекомендовано придерживаться таких принципов:
Если соблюдать здоровый образ жизни, происходит полное восстановление организма, уменьшается риск повторных срывов ритма, улучшается прогноз на скорейшее выздоровление и активное долголетие.
Выводы
Катетерную абляцию сердца с использованием радиочастотной энергии широко применяют в современной аритмологии.
Операция предусматривает высокую эффективность в лечении желудочковых и предсердных нарушений, минимальную смертность.
Пациенту не требуется длительная реабилитация, через несколько дней самочувствие приходит в норму, он возвращается к привычным делам. Единственный минус процедуры – высокая стоимость и недоступность некоторым больным.
Внутривенные тепловые абляции при варикозном расширении вен: сильные и слабые стороны
Внутривенная терапия является одним из наиболее часто используемых методов для лечения варикозного расширения вен. Распространенность варикозного расширения в мире оценивается в диапазоне от 20% до 40%. Лечение варикозного расширения вен можно грубо разделить на четыре категории: компрессионная терапия, хирургическое лечение, склеротерапия, и эндовенозная тепловая абляция.
Хирургическое лигирование (с или без зачистки) был стандартом лечения недостаточности больших и малых подкожных вен более чем 100 лет. В последнее десятилетие эндовенозная тепловая абляция (EVTA) стала наиболее часто используемой терапией для подкожных варикозных вен. Этот метод радикально изменил лечение варикозного расширения вен. EVTA включает в себя:
Преимуществом EVTA является то, что она минимально инвазивна и может быть легко выполнена под местной тумесцентной анестезией, без необходимости спинного или общего наркоза. Частота рецидивов после EVTA ниже, чем после классической операции.
Внутривенная лазерная абляция
Процедура
Лечение варикоза лазером может быть выполнено под местной анестезией в амбулаторных условиях. Венозный доступ получается путем прокалывания иглой или канюлей под ультразвуковым контролем.
После входа через иглу подается катетер в вену до уровня соединения с глубокими венами системы.
Если вена слишком извилиста, имеет большие боковые ветви, или содержит тромботические или склеротические сегменты, продвижение катетера может быть затруднено, и требует осторожности для избегания риска перфорации и эмболии.
После проверки положения катетера ультразвуком, игла удаляется. Впоследствии через катетер вводят волоконный лазер, который коагулирует белки и тем самым запаивает поврежденный сосуд. В течение недели после процедуры следует носить компрессионные бинты или медицинские эластичные чулки.
Сильные стороны
EVLA идеально подходит для линейных подкожных вен диаметром 5 мм или более. Процедура также может быть использована для удаления передней или задней вспомогательных подкожных и перфораторных вен. Современные технологии удешевили стоимость процедуры.
Еще одним преимуществом является то, что количество лазерной энергии можно регулировать. Из всех методов тепловых абляций, EVLA является наиболее широко изученной в медицинской литературе.
Мета-анализ сравнения различных методов лечения подкожных варикозных вен 2009 года показал, что у лазерной коагуляции был самый высокий показатель успеха (в 93% случаев, через 5 лет наблюдения).
Слабые стороны
Некоторые технические трудности могут возникнуть во время процедуры EVLA, даже в опытных руках. В очень извилистых венах введение катетера затруднено и может привести к перфорации вены.
Побочные эффекты EVLA, как правило, не являются серьезными. Наиболее частые побочные эффекты — синяки и боль, с или без уплотнения.
Другие, менее распространенные побочные эффекты включают: ожоги кожи (
Радиочастотная абляция за рубежом: современное лечение сердечно-сосудистых и онкологических заболеваний
Стоимость радиочастотной абляции за рубежом
Для каждого пациента итоговая сумма определяется индивидуально. Она зависит от метода выполнения процедуры и ее объема, длительности госпитализации, ценовой политики конкретной клиники.
Цена абляции за границей в большинстве случаев озвучивается после проведения комплексного обследования и определения стратегии проведения вмешательства. При этом в разных странах стоимость лечения методом РЧА также будет отличаться.
К примеру, в Израиле медицинские услуги стоят примерно на 20-45% дешевле, чем в Германии и США.
сортировать по: По убыванию рейтинга
По заболеванию радиочастотная абляция найдено 190 клиник с совокупным рейтингом
Минимальная инвазивность хирургического вмешательства и максимальная точность разрушения патологических тканей – основные причины, по которым абляция за границей все чаще применяется при лечении широкого спектра кардиологических, а с недавнего времени и некоторых онкологических патологий.
Благодаря наличию инновационного медицинского оборудования и безупречному профессионализму врачей в зарубежных клиниках пациенты получают высочайшие шансы на выздоровление.
При этом послеоперационное восстановление после процедуры радиочастотной абляции происходит гораздо быстрее, чем после традиционного хирургического вмешательства: риски возникновения осложнений практически отсутствуют, в результате чего длительная госпитализация не требуется.
Показания к процедуре
Основным спектром применения технологии радиочастотной абляции (РЧА) в зарубежных клиниках является терапия сердечно-сосудистых заболеваний, в частности нарушений сердечного ритма. Среди основных показаний к процедуре:
- фибрилляция предсердий;
- желудочковая тахикардия;
- мерцательная аритмия;
- сердечная недостаточность;
- синдром Вольфа-Паркинсона-Уайта;
- кардиомегалия;
- тахисистолия;
- атриовентрикулярная реципрокная узловая тахикардия.
Область применения радиочастотной абляции в современно медицине постоянно расширяется. Во многих зарубежных клиниках сегодня ее используют с целью удаления первичных и вторичных опухолей печени, почек и легких.
Варикозное расширение вен также успешно излечивается при помощи РЧА – процедура может быть показана при варикозе нижних конечностей на начальных стадиях прогрессирования и посттромбофлебической болезни ног.
Перспективными направлениями применения радиочастотной абляции является также лечение пищевода Баррета и миомы матки. При этом процедура может быть как дополнением к хирургическому вмешательству, так и его альтернативой.
Проведение абляции является наиболее оптимальным вариантом в тех случаях, когда медикаментозная терапия не оказывает должного эффекта, а выполнение операции по тем или иным причинам невозможно или довольно рискованно.
В то же время к ней есть и некоторые противопоказания.
Среди них: острые инфекционные заболевания, тяжелые кардиологические патологии (инфаркт миокарда, воспаление эндокарда, кардиомиопатия, нестабильная стенокардия), хроническая почечная недостаточность, пр.
В зарубежных клиниках процедура РЧА назначается пациентам только после проведения комплексной диагностики.
Она включает лабораторные анализы крови, ЭКГ, эхокардиографию, МРТ сердца, холтеровский мониторинг ЭКГ и другие исследования.
Проанализировав результаты диагностики, лечащий врач устанавливает окончательный диагноз, оценивает общее состояние здоровья пациента и определяет метод выполнения абляции.
Виды абляции: особенности выполнения процедуры
Лечение нарушений сердечного ритма проводится методом катетерной радиочастотной абляции. Суть процедуры заключается в следующем:
- Врачи проводят электрофизиологическое исследование сердца. За границей с этой целью используются самые прогрессивные технологии, в частности система CARTO. С ее помощью создается трехмерная электромагнитная карта сердца, позволяющая с максимальной точностью определить очаги аритмии.
- В бедренную артерию или вену вводится специальный катетер, через который к аритмогенному участку сердца направляется электрод-интродьюсер.
- Достигнув обозначенного участка, абляционный электрод продуцирует радиочастотное излучение, под воздействием которого патологические ткани нагреваются и разрушаются.
- Завершается процедура проверкой ритма сердечных сокращений (проводится повторное электрофизиологическое исследование), извлечением электрода и катетера, накладыванием повязки на место прокола.
Процедура проводится под комбинированной анестезией (местной и внутривенной) в амбулаторных условиях. В результате деструкции аритмогенных участков сердца путем радиочастотного прижигания в скором времени наступает нормализация сердечного ритма и полное выздоровление.
В онкологии технология РЧА начала применяться относительно недавно, однако свою эффективность уже подтвердила неоднократно. Зарубежные клиники по радиочастотной абляции способны предложить ее в качестве альтернативы хирургическому вмешательству пациентам, у которых диагностированы первичные и вторичные злокачественные опухоли печени, почек, легких.
Ключевыми преимуществами процедуры являются безопасность, минимальная инвазивность, возможность неоднократного проведения и комбинации с другими методами противоопухолевой терапии.
К примеру, при неоперабельных формах опухоли радиочастотное прижигание способствует эффективному разрушению атипичных клеток и блокированию дальнейшего роста неоплазии.
В комбинации с хирургическим вмешательством РЧА может быть проведена с целью уменьшения кровопотерь (радиочастотное излучение оказывает коагулирующее воздействие на сосуды) или при наличии нескольких опухолевых очагов (позволяет сократить объем операции и уменьшить травматизацию здоровых тканей).
При лечении онкологических заболеваний радиочастотная абляция выполняется одним из следующих методов:
- Чрескожным доступом. Минимально инвазивная процедура, при которой электроды подводятся к тканям опухоли через кожу при помощи специального катерера. Продуцируемое ими радиочастотное излучение способствует нагреву атипичных клеток, вследствие чего они разрушаются и некротизируются. Процедура проводится под контролем КТ или УЗИ, поэтому повреждения здоровых тканей исключены.
- Лапароскопическим доступом. Хирург делает небольшой разрез, через который к опухолевому очагу вводит лапароскоп и игольчатый зонд. После этого ткани неоплазии подвергаются высокотемпературному воздействию, и раковые клетки разрушаются. В зависимости от изначального размера опухоли, результатом процедуры является значительное сокращение ее объемов или полное уничтожение.
- Прямым (хирургическим) доступом. Выполняется в комбинации с операцией по частичной резекции пораженного раком органа.
Благодаря тому, что в результате проведения радиочастотной абляции значительно снижаются риски послеоперационных осложнений и рецидивов заболевания, в современной онкологии она считается одним из самых перспективных методов лечения рака.
Преимущества проведения радиочастотной абляции за границей
- Безупречный уровень профессионализма врачей – процедуры выполняются докторами с богатым клиническим опытом.
- Исключительная точность врачебных манипуляций – в зарубежных клиниках используется ультрасовременное медицинское оборудование, при помощи которого проводится безошибочная диагностика патологических очагов и их прицельное удаление.
- Высочайшая результативность – в большинстве случаев пациенту гарантировано полное выздоровление.
- Первоклассный сервис – пациентам предоставляются не только комфортные условия пребывания, но и ряд дополнительных услуг (в том числе помощь переводчиков).
Хочу поблагодарить кардиохирургов клиники им. Хаима Шибы! Я обратился по поводу тяжелой аритмии (мерцательная).
Оказалось что кроме нарушения ритма, у меня тромбы в предсердии, и они в любой момент могли забить сосуды в мозге. В общем если дома меня не хотели даже на операцию брать (диабет) и таблетками пичкали, то в Шибе доктора буквально чудо сделали. Через сосуды плеча ввели проволоку и «прижгли» током какие-то волокна в сердце.
После операции день пробыл в реанимации – медсестрички заботливые, но строгие. Даже в туалет не давали вставать, утку давали. Через день перевели в общую палату, а через 3 дня сняли холтер и выписали. Я ещё подсчитал общую сумму – дома бы дороже обошлось. Врач лично себе требовал 2000 долл, а тут даже деньги на экскурсию остались.
Олег Бойченко 22 февр. 2019 г.
Мы с внучкой были два раза на приеме у кардиолога в вашем представительстве Fortis города Ташкент по улице Усмон Носир 56/10 и остались неудовлетворёнными приемом врачей из Индии, поскольку работники этой организации не смогли должным образом организовать приём.
Во первых мы очень долго ждали когда начнётся приём, хотя было назначено на определенное время, во вторых было сказано что у них все бесплатно, но нас послали на УЗИ сердца после чего нам сказали оплатить эту процедуру, хотя предварительное УЗИ сердца имелось у нас на руках.
После длительного ожидания врачей моя внучка начала нервничать и плакать отказываясь заходить на приём, что не удивительно при ее диагнозе, а врач Шохида Валидовна прокомментировала её состояние как обычный каприз ребенка и посоветовала мне заняться её воспитанием, хотя она не имеет права вмешиваться в наши семейные отношение связанные с воспитанием моей внучки.
Поэтому я хочу сказать , что я приняла этот организованный приём врачей, не иначе как обман и мощенничество!!!!! После всего этого я никогда свою внучку не поведу в такие организации и никому не советую, поскольку бесплатный сыр бывает только в мышеловке! !!!!
Супер профессионально, корректно и эффективно было проведено лечение дочери. Непростой был период, но добились результатов заа два месяца, которых не могли достичь за 6 лет лечения у нас. Мы продолжаем быть на связи и на контроле у докторов этой клиники. Это дает нам спокойствие и уверенность в том, что наша девочка будет в порядке. Спасибо всем сотрудникам! Они прекрасные люди!
Анатолий 07 февр. 2018 г.
Ни одного вопроса не задано
Задать вопрос
Абляция сердца — один из методов лечения аритмии
При некоторых разновидностях аритмии сердца применение фармакологических препаратов и других методов лечения не дает позитивного результата и не позволяет убрать клинические проявления.
Сердечная абляция – это медицинская манипуляция, подразумевающая разрушение или замещение на соединительную ткань определенных участков миокарда, которые вызывают и поддерживают аномальную электрофизиологическую активность.
История
Катетеры были впервые использованы для внутрисердечной стимуляции и записи электрической активности еще в конце 60-х годов прошлого века.
На тот момент для лечения стойких форм нарушения ритма применялись хирургические манипуляции, например удаление аритмогенного очага при предсердной тахикардии или крио-хирургия АВ узла при резистентной желудочковой тахикардии.
В 1967 году два известных доктора Дюрер и Кумель описали возможность индукции тахиаритмии, используя запрограммированную электрическую стимуляцию.
На тот момент, благодаря внутрисердечной катетеризации удавалось оценить особенности электрических процессов, протекающих в миокарде, что позволило выполнять такую процедуру, как эпикардиальное картирование.
В 1981 году концепция была впервые использована на практике, но произошло это случайным образом.
Доктор Гонзалес описал клинический случай, в котором пациенту проводили электрофизиологическое исследование после дефибрилляции, но возник контакт между электродом дефибриллятора и электродом катетера, что спровоцировало появление высоковольтного разряда, направленного в пучок Гисса. Высвобожденная энергия вызвала повреждение подстилающей ткани и спровоцировала полный сердечный блок. В последующем этот случай был детально изучен и на его основе были разработаны современные техники сердечной абляции, спасшие жизни сотням тысяч людей.
Суть метода
Эта процедура способна вылечить определенные виды нарушения ритма и другие структурные заболевания сердца. Аритмия развивается, когда электрические импульсы проводящей системы становятся несогласованным, что провоцирует ускоренный, замедленный или неустойчивый ритм.
Кардиоабляция позволяет предотвратить несогласованность сокращений, прерывая электрические пути и восстанавливая нормальное сердцебиение. Перед проведением манипуляции необходимо пройти катетерное физиологическое исследование, оценивающее электрическую активность сердца и определяющее область абляции.
Показания для проведения абляции сердца
Существует три класса показаний для проведения абляции сердца.
Первый класс
Для вышеперечисленных аритмий абляция является терапией первой линии.
Второй класс
Трепетание предсердий, сопровождаемое снижением качества жизни, а также неэффективностью или непереносимостью по меньшей мере одного антиаритмического средства. При этом, если абляция левого предсердия и абляция АВ-перехода применяются для контроля скорости сердечных сокращений, то это является показанием I класса.
Третий класс
К этой группе показаний относится симптоматическая желудочковая тахикардия. Катетерная абляция является методом выбора при лечении идиопатической ЖТ. При структурных заболеваниях сердца катетерная абляция обычно выполняется при отсутствии позитивного эффекта от приема препаратов. Также метод применяется в качестве дополнительной терапии у пациентов, испытывающих слишком частые разряды от имплантированного кардиовертер-дефибрилятора.
К более редким показаниям относятся следующие состояния:
- Симптоматическая лекарственно-рефрактерная идиопатическая синусовая тахикардия;
- Нарушающие качество жизни эктопические сокращения;
- Симптоматическая узловая эктопическая тахикардии.
Радиоачастотная катетерная абляция применяется при клинически выраженных тахикардиях, включая полиморфные ЖТ и ФП. Наибольшая результативность от лечения наблюдается у пациентов, страдающих от общих форм СВТ, а именно от узловой реципрокной тахикардии и от ортодромальной возвратно-поступательной тахикардии.
Противопоказания проведения процедуры
Существует несколько факторов, полностью запрещающих проведение радиочастотной абляции. Левая предсердная абляция и абляция при стойком трепетании предсердий не должны назначаться при наличии диагностированного тромба в предсердии.
Аналогичным образом, наличие подвижного тромба является противопоказанием к проведению левожелудочковой абляции.
Механические протезы сердечных клапанов, как правило, не пересекаются и никак не взаимодействуют с абляционными катетерами.
При подозрении на беременность, женщины репродуктивного возраста не допускаются к проведению флюроскопии.
Подготовка к проведению операции
Перед проведением процедуры пациенту необходимо пройти ряд диагностических тестов, позволяющих оценить общее состояние его здоровья. Затем врач обсуждает с больным возможные риски и преимущества сердечной абляции. За ночь до проведения манипуляции запрещается пить и есть.
Если пациент принимает какие-либо фармакологические препараты, то требуется проинформировать об этом лечащего доктора. В некоторых случаях больных просят отказаться от приема антиаритмических препаратов за несколько дней до абляции.
Если у пациента установлено имплантированное сердечное устройство, такое как кардиостимулятор или кардиовертер-дефибриллятор, то доктор принимает специальные меры во избежание внутриоперационных осложнений.
Методика проведения
Поскольку абляция не сопровождается выраженными болевыми ощущениями, то, как правило, процедура проходит под местной анестезией.
Длинные гибкие трубки (катетеры) вставляются вену или артерию (зависит от беспокоящих отделов) и ведутся по кровеносной системе до самого сердца.
Как только их удастся установить в правильном положении, через провод подается высокочастотный энергетический импульс, нагревающий и разрушающий ткани сердца, способствующие развитию аритмии. Процедура обычно длится от 2 до 4 часов, но может занять больше времени.
Радиочастотная катетерная абляция сердца
Это микрохирургическая процедура, при которой используются тонкие гибкие трубки, называемые катетерами, которые проникают внутрь сердца. Манипуляция удобна тем, что не требует общего обезболивания или остановки сердца. Метод используется в специальных кардиологических центрах, имеющих необходимое оборудование.
Для проведения процедуры один или несколько катетеров вставляют в кровеносные сосуды и с помощью флюроскопии (метод получения динамического рентгеновского изображения) доводят их до камер сердца. Катетеры делятся на диагностические и абляционные. Первый тип позволяет определить участок источник аномального сердечного ритма, а второй необходим для его устранения.
Преимущества РЧА
Благодаря катетерной абляции удается полностью избавить пациентов от симптомов аритмии.
Видео: Катетерная абляция После манипуляции у больных, ранее страдавших от постоянной формы тахикардии, улучшается дыхание, пропадает одышка, исчезает усталость и общая слабость.
В ходе статистических исследований, было отмечено, что процедура повышает продолжительность жизни, а также снижает кардиоваскулярный риск на 60%.
Сравнительно с другими манипуляциями, например с хирургической абляцией, катерная обладает рядом преимуществ:
- Менее травматична;
- Не требует проведения общей анестезии;
- Не требует интраоперационной остановки сердца;
- Имеет более короткий реабилитационный период;
- Меньший риск развития кровотечений и спаечных осложнений.
Торакоскопическая абляция
Суть этого метода лечения не сильно отличается от предыдущего. Ключевое отличие состоит в способе доступа к сердечной мышце. Сама процедуры проводится в операционной комнате под общей анестезией.
Для выполнения тораскопической абляции выполняются небольшие надрезы с каждой стороны грудной клетки, через которые будет введена специальная трубка с видеокамерой на конце.
Затем радиочастотные электроды подводятся к участкам патологической активности, и через них подается мощный электрический импульс, замещающий патологический очаг на рубцовую ткань.
Лазерная абляция
Это инновационное миниинвазинвое хирургическое вмешательством, предусматривающее использование специального медицинского лазера, с помощью которого удается добиться рубцевания патологических участков миокарда.
При проведении манипуляции, создается направленный поток, провоцирующий термические изменения в мышцы сердца и замещающий ее на соединительную ткань. Чтобы процедуры возымела положительный эффект может потребоваться несколько повторений.
2-3 «курса» лазерной абляции позволяют добиться необходимого объема рубцовой ткани и полностью заменить участок аномальной электрофизиологической активности.
Как протекает послеоперационный период?
По окончании процедуры все трубки, проводники и катетеры будут удалены из тела пациента. Иногда может наблюдаться небольшое кровотечение из паховой, запястной или любой другой области, через которую осуществлялся оперативный доступ. Оно, как правило, быстро останавливается с помощью несложных манипуляций и давящей повязки.
В течение нескольких часов пациенту необходимо сохранять лежачее положение. Снижение двигательной активности предотвращает развитие кровотечения в участке операционной раны. Как минимум, одну ночь после процедуры требуется провести в стационарном отделении под присмотром специалиста.
Многие больные в первые несколько дней чувствуют общую усталость после абляции, но примерно через неделю жизнь возвращается в привычное русло.
Осложнения
Наибольшую угрозу для больного представляет не сама процедура, а рентгенологический контроль, который может превышать допустимую дозу облучения.
Статистический анализ показал, что вероятность рождения ребенка с генетическими дефектами после проведения рентгеноскопии составляет 1 на миллион родов.
Средний риск развития злокачественных новообразований при облучении, продолжавшемся более 60 минут, колеблется от 0,3 до 2,3 смертельных случаев на 1000. В большинстве случае длительность облучения не превышает часа.
Основные осложнения, которые можно наблюдать непосредственно от проведения абляции, встречаются примерно у 3% пациентов. Тромбоэмболии развиваются примерно в 1% случаев. При этом, 0,1-0,2% от всех процедур заканчивается смертельным исходом. Частота сердечных осложнений варьирует в зависимости от места и типа абляции. Кардиологические осложнения включают в себя следующее:
- АВ-блокада высокой градации;
- Тампонада сердца;
- Спазм коронарных артерий/тромбоз;
- Перикардит;
- Повреждение клапана.
Сосудистые осложнения, которые можно наблюдать при 2-4% от всего количества процедур включают следующее:
- Ретроперитонеальное кровотечение;
- Гематома;
- Сосудистая травма;
- Транзиторная ишемическая атака/инсульт;
- Гипотензия;
- Воздушная или тромбоэмболия.
Осложнения со стороны респираторной системы:
- Легочная гипертензия с наличием или отсутствием кровохарканья (может развиться при стенозе легочной артерии);
- Пневмоторакс.
Другие, менее встречаемые осложнения:
- Левопредсердная-пищеводная фистула;
- Острый пилорический спазм;
- Паралич диафрагмального нерва;
- Радиационное или электрическое повреждение кожи;
- Инфекция в месте доступа;
- Патологическая синусовая тахикардия;
- Проаритмия.
Образ жизни и прогноз после операции
В большинстве случаев нормализации ритма удается достигнуть уже после первой манипуляции, но некоторым пациентам требуется повторение процедуры. Иногда, даже после абляции может потребоваться продолжение приема лекарственных препаратов. Существует целый ряд изменений, которые можно внести в свой образ жизни и помочь сердцу в дальнейшем не испытывать проблем с ритмом:
- Избегать приема стимуляторов, способных провоцировать нарушение сердечного ритма, таких как кофеин, алкоголь и никотин;
- Регулярно обследовать артериальное давление и уровень холестерина в крови, и держать эти показатели в пределах нормы;
- Нужно сохранять двигательную активность. Рекомендуется обсудить с доктором оптимальный уровень физических нагрузок и на основании этого составить программу упражнений;
- Избегать стресса и психоэмоциональных нагрузок;
- Есть здоровую пищу и бороться с лишним весом;
- Регулярно проходить скрининговое обследование.
Заключение
Абляция сердца – это высокоэффективный и минитравматичный метод восстановления сердечного ритма.
Процедура благоприятно влияет на общее состояние больных, убирает клинические проявления аритмии, повышает продолжительность жизни и снижает риск преждевременной смерти.
Методика стала новым витком в развитии кардиологии и позволила отодвинуть на второй план более опасные хирургические вмешательства на открытом сердце.






